中华医学会数字医学分会
中华医学会外科学分会胆道外科学组
中国医师协会外科医师分会胆道外科医师委员会
中国研究型医院学会数字智能化外科专业委员会
【关键词】医源性胆管损伤;狭窄;三维可视化;精准诊治;临床分型
医源性胆管损伤(iatrogenic bile duct injury)是在医疗行为中发生的胆管误伤,在各种上腹部手术和有创性检查中均有可能发生,其最常见的原因是腹腔镜胆囊切除术(LC),LC 导致的胆管损伤的发生率可达0.3%~1.1%。医源性胆管损伤可能合并血管损伤,若修复不成功易导致胆管狭窄和吻合口狭窄,引起反复发作的急性胆管炎、肝脓肿,最终导致胆汁性肝硬化和门静脉高压,严重影响病人的生活质量甚至危及生命。医源性胆管损伤的修复手术困难,再狭窄率高,且再次修复手术困难明显增大。术前的精准评估是提高医源性胆管损伤后狭窄修复手术成功率的重要前提。
通过对增强CT和(或)MRI的原始图像数据进行三维重建和三维可视化分析,可以直观、立体地显示肝脏轮廓和肝脏脉管的汇合方式与空间构象;明确胆管狭窄的位置和是否存在血管损伤;测量肝门深度和左肝管横部长度;评估是否存在肝脏萎缩、肝门旋转和肝内胆管结石;还可以根据需要模拟肝段切除和测量剩余肝体积等,为胆管损伤的手术入路和手术方案的选择提供直观和定量依据。本专家共识阐述医源性胆管损伤后狭窄的三维可视化评估与分型,并提出相应的治疗原则。
1 医源性胆管损伤后狭窄三维可视化处理质量控制体系
1.1 上腹部CT和MRI检查数据的采集 通过临床症状、体征、血液生化指标和胆道手术史等怀疑发生医源性胆管损伤后狭窄的病人,须常规行上腹部增强CT和增强MRI+磁共振胰胆管成像(MRCP)检查以进一步明确诊断。为确保图像质量,宜选用64排以上螺旋CT,扫描层厚不要超过1.0 mm。以下以64排螺旋CT 扫描仪为例描述增强CT数据的采集。常规平扫时,病人取仰卧位,头足方向,控制呼吸,由膈顶扫描至肾脏下缘,扫描条件为120 kV、250 mA;采用0.625 mm×64排探测器组合,层厚1.0 mm、间隔1.0 mm,螺距0.984,球管旋转1周时间为0.5 s。动脉期扫描延时为20~25 s,门静脉期延时为50~55 s。MRI 设备磁场强度选用1.0~3.0T,MRI检查扫描范围为横膈至右肾下缘,扫描层厚不超过3 mm,采取横断面T1W 正反相位、T2W脂肪抑制、扩散加权成像(DWI)、冠状面T2W扫描,并利用重T2加权脉冲序列重建MRCP图像。基于单独的增强CT检查数据,可以进行三维可视化处理,但当胆管扩张不明显时,需将增强CT和MRCP检查数据共同导入三维可视化工作站,进行多模态融合,以更好地显示胆管的信息。增强CT 和MRCP 检查数据常规储存为DICOM 格式,导入三维可视化工作站,经自动处理后进入病例列表。
建议:外科医生应与影像科医生共同进行上腹部增强CT和MRCP检查数据的采集,根据需要将增强CT检查数据或增强CT和MRCP检查数据共同导入三维可视化工作站。
1.2 增强CT和MRI检查的最佳时机 医源性胆管损伤后狭窄病人常伴有梗阻性黄疸,对于术前须行经皮经肝穿刺胆管引流(PTCD)或置入胆道支架减黄的病人,应于减黄前行上腹部增强CT和增强MRI+MRCP 检查,有利于获得扩张胆管的图像,明确胆管狭窄的部位,同时也避免PTCD引流管和胆道支架的伪影对图像质量的干扰。若病人胆道已放置PTCD引流管,可考虑行胆管造影进一步明确胆管树征象。
建议:应在胆道引流之前采集上腹部增强CT 和增强MRI+MRCP 检查数据,以获得高质量的原始数据,有利于提高三维可视化重建的质量。
1.3 三维可视化软件的选取 目前用于术前三维可视化评估的软件种类较多,操作界面、功能与精度略有不同,但总体操作和评估流程基本类似。
建议:根据三维可视化评估的需求和单位条件,选取适宜的三维可视化软件,遵循共同的三维可视化处理流程与原则,进行高质量的三维可视化评估。
1.4 三维可视化处理的基本流程 三维可视化评估的基本流程主要包括以下5个方面:(1)在三维可视化工作站上预处理导入的原始数据,自动生成最原始的三维可视化模型。(2)人工修改自动生成的肝脏模型轮廓。(3)分割和标注肝脏脉管:在半自动生成的肝脏脉管的基础之上进行人工核对与修改,根据上腹部增强CT或增强MRI+MRCP 显示的胆管狭窄与扩张的征象,还原和修改胆管狭窄环与胆管扩张的位置与形态。(4)依据空间定位将动脉期和静脉期等不同时间段的增强CT与MRCP图像进行配准、融合成新的图像。(5)三维可视化图像的构建,显示胆管、肝动脉和门静脉的汇合方式,胆管狭窄的位置和范围,旋转肝脏模型至任意视角,直观显示肝脏萎缩情况。(6)定量测量胆管狭窄环位置、肝门旋转角度、肝门深度和残余肝体积等。
建议:应遵循三维可视化处理的基本流程,重点评估肝门脉管的汇合方式、胆管狭窄的位置与范围、肝门旋转角度、肝门深度和残余肝体积等,在三维可视化工作站自动处理的基础上进行人工核对和修改,使评估结果更加准确。
1.5 重建人员资质 三维可视化处理过程中会丧失部分原始图像信息,重建的准确性很大程度上依赖于重建医生读片的准确性和软件操作的精准度。三维可视化处理还须结合临床需求制定手术规划,进行模拟手术,因此建议由具有丰富阅片经验的外科医生或和放射科医生合作完成三维重建过程。
建议:三维可视化处理应由具有扎实的解剖学基础、外科相关疾病知识和丰富的阅片经验的医生完成。在三维重建过程中须结合原始的二维图像,进行综合判断,才能减少三维重建过程中的二次误差。
2 医源性胆管损伤后狭窄术前三维可视化评估的内容与步骤
医源性胆管损伤后狭窄术前三维可视化评估内容主要包括两方面:对肝门部脉管正常解剖结构的评估和医源性胆管损伤后狭窄病变情况的评估。医源性胆管损伤的发生源于对肝门部脉管的基本解剖结构的错判和误伤,在再次手术修复前,对于肝门部脉管结构和损伤狭窄的精准评估是确保修复质量与安全性的重要前提,也是手术方案选择的重要依据。医源性胆管损伤病变评估内容包括胆管损伤后狭窄位置、血管损伤的情况、肝门深度、左肝管横部长度、肝脏萎缩情况与肝门旋转角度和是否存在肝内胆管结石等方面。
2.1 肝门部脉管解剖结构的三维可视化评估
2.1.1 三维可视化技术评估肝动脉的解剖及变异 肝动脉构型复杂,种类繁多,变异存在于1/3以上人群中,且并不局限于Michels分型的10种基本类型。术前利用三维可视化技术可直观显示肝动脉的走行方式和是否存在肝动脉损伤,提高手术安全性。
建议:对于医源性胆管损伤后狭窄病人,术前应建立个体化的肝动脉三维可视化模型,明确其肝动脉走行方式和是否存在肝动脉损伤。
2.1.2 三维可视化技术评估门静脉的解剖及变异 门静脉变异存在于约1/5的人群,有5种基本类型。利用三维可视化技术,直观显示门静脉各分支支配的肝段,可模拟预结扎拟切除肝段对应的门静脉分支,有效指导解剖性肝切除术的施行。
建议:对于医源性胆管损伤后狭窄的病人,术前应建立个体化的门静脉三维可视化模型,明确门静脉的走向及各分支支配的肝段,指导解剖性肝切除术的施行。
2.1.3 三维可视化技术评估胆管的解剖及变异 胆管变异存在于1/3以上的人群。利用三维可视化技术可以将胆管汇合方式归纳为6种基本类型:Ⅰ型为正常型,最为常见,右前肝管和右后肝管汇合为右肝管后,再与左肝管汇合为肝总管;Ⅱ型为右前肝管、右后肝管和左肝管呈三叉形汇合为肝总管;Ⅲ型为右前肝管汇入左肝管;Ⅳ型为右后肝管汇入左肝管;Ⅴ型为右前肝管直接汇入肝总管;Ⅵ型为右后肝管直接汇入肝总管(图1)。利用三维可视化技术可在术前明确胆管的基本走行,有助于指导术前胆道引流和胆管损伤修复,避免修复手术时遗漏某支胆管。
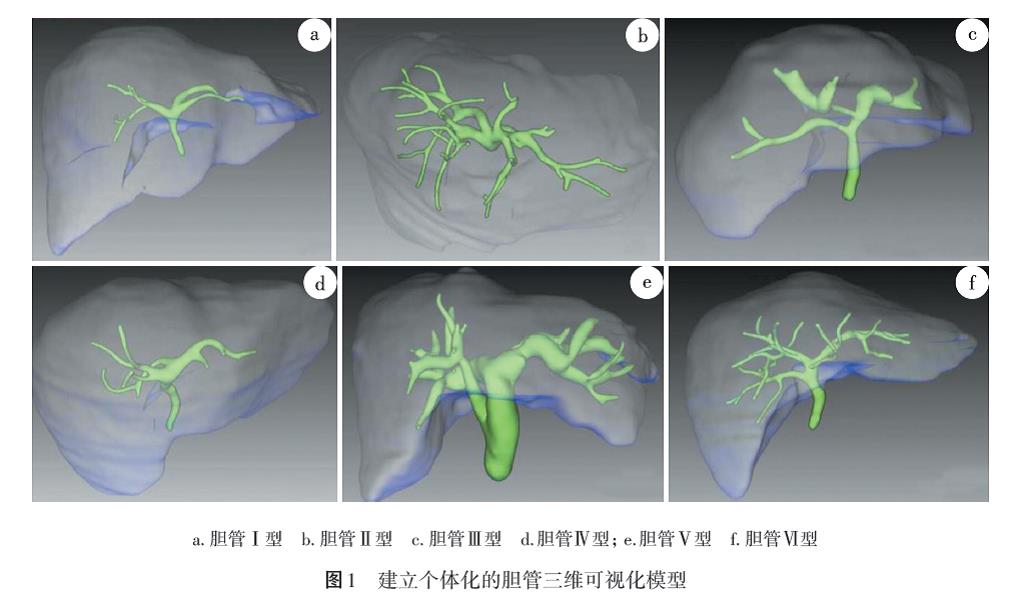
建议:对于医源性胆管损伤后狭窄病人,术前应建立个体化的胆管三维可视化模型,明确肝门部胆管的基本汇合方式和二、三级肝管的走行,有助于指导胆道梗阻病人的术前胆道引流,同时避免修复手术中再次误伤胆管或遗漏重要的胆管。
2.1.4 三维可视化技术评估肝门部脉管的空间构型 肝门胆管、肝动脉与门静脉存在多种空间构型如部分病人的肝右动脉横跨过肝总管或胆总管前方,行肝门板降低时容易被误伤,也有病人的肝总动脉或肝右动脉行于门静脉后方。肝中动脉在少数情况下可横跨过左肝管横部的上方,当切开左肝管横部时容易被误伤(图2)。利用三维可视化技术能够直观显示肝门部肝动脉与胆管和门静脉的空间关系,避免术中误伤。
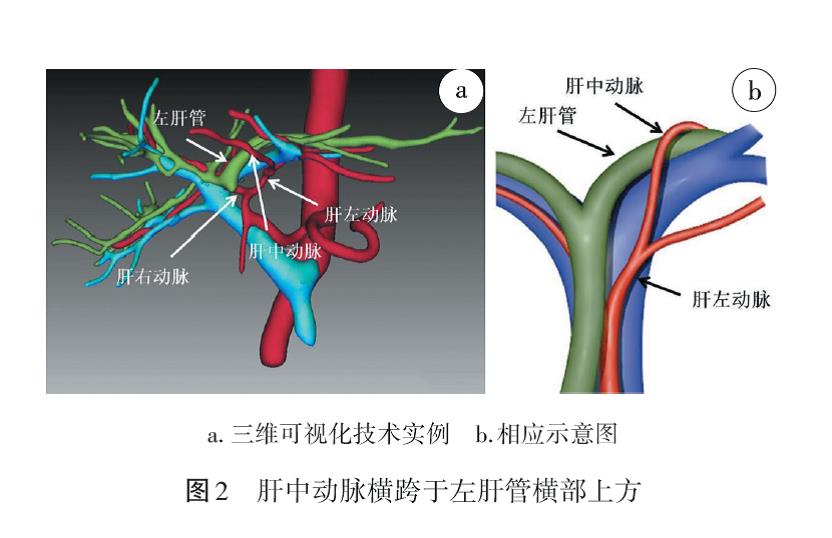
建议:对于医源性胆管损伤后狭窄的病人,术前应建立个体化的肝门部脉管的三维可视化空间构型,明确重要脉管之间的空间构象,选择安全、合理的手术入路。
2.2 医源性胆管损伤后狭窄病变情况的三维可视化评估
2.2.1 三维可视化技术评估胆管损伤后狭窄的部位与分型 明确医源性胆管损伤后狭窄的部位和分型,是进行高质量的胆管损伤修复手术的重要前提。扩张的胆管的连续性破坏、突然变细或中断被认为存在胆管狭窄。参照Bismuth胆管狭窄的分型标准,对三维可视化重建的胆管图像进行分型:B1即Bismuth Ⅰ型,狭窄环位于肝总管或胆总管,且距左、右肝管汇合部的距离>2 cm;B2即BismuthⅡ型,狭窄环位于肝总管,且距左、右肝管汇合部距离<2 cm;B3即Bismuth Ⅲ型,狭窄环累及左、右肝管汇合部;B4即Bismuth Ⅳ型,狭窄环累及左肝管或右肝管。狭窄环累及左肝管命名为B4L,狭窄环累及右肝管命名为B4R,同时累及左、右肝管命名为B4LR;B5即Bismuth Ⅴ型,存在独立的右肝管汇入肝总管变异,且肝总管和独立的右肝管均存在狭窄(图3,表1)。
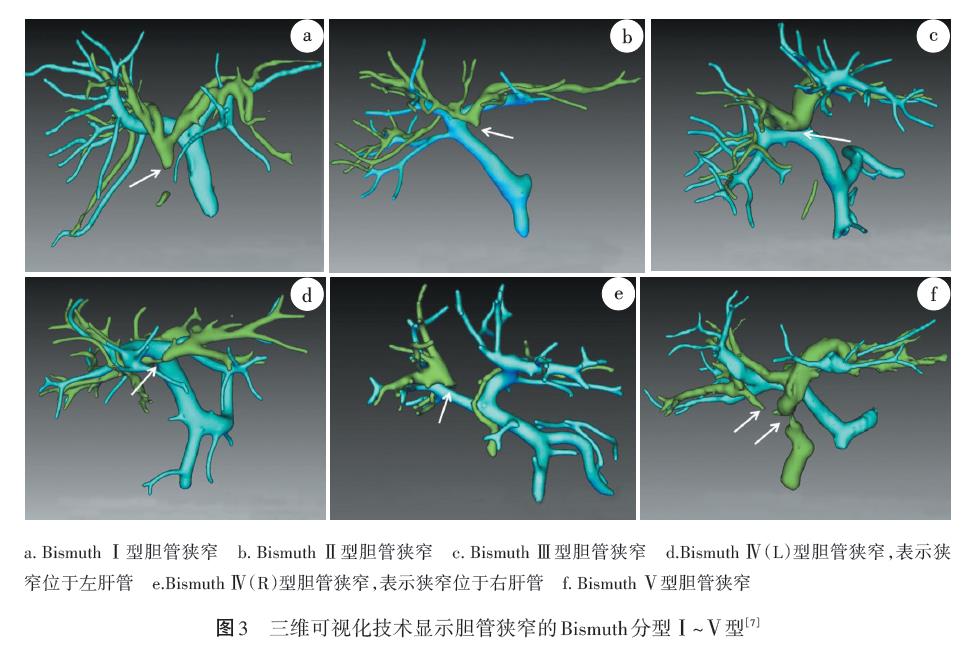

建议:利用三维可视化技术术前初步评估胆管损伤后狭窄的部位和分型,但胆管狭窄的确切部位和分型要依据术中探查结果加以验证。
2.2.2 三维可视化技术评估胆管损伤后狭窄是否合并血管损伤及损伤部位
胆管损伤可伴有肝动脉或门静脉损伤,可能会导致部分肝段缺血和影响胆管损伤后狭窄的修复效果,因而术前准确评估是否合并血管损伤及其部位,对于手术方案的选择和疗效的判断十分重要。三维可视化技术在直观显示肝动脉和门静脉轮廓的基础上,能够较为直观地显示由血管损伤引起的血管轮廓狭窄或中断等特征。利用三维可视化技术可建立合并肝动脉损伤的三维可视化分型:HA0,肝固有动脉、肝右动脉和肝左动脉均未受损伤;HA1,肝固有动脉受损伤;HA2,肝右动脉和肝左动脉分叉处受损伤;HA3R,肝右动脉受损伤;HA3L,肝左动脉受损伤;HA4,肝右动脉和肝左动脉均受损伤(表1)。利用三维可视化技术可建立合并门静脉损伤的三维可视化分型:PV0,门静脉主干、右支和左支均未受损伤;PV1,门静脉主干受损伤;PV2,门静脉右支和左支分叉处受损伤;PV3R,门静脉右支受损伤;PV3L,门静脉左支受损伤;PV4,门静脉右支和左支均受损伤;PV5,存在门静脉海绵样变(表1)。
建议:利用三维可视化技术术前明确是否存在血管损伤,明确损伤的部位与分型,有助于选择适宜的手术方案和预测疗效。
2.2.3 利用三维可视化技术测量左肝管横部长度 正常情况下,左肝管横部长度是指左、右肝管汇合部中心点至左肝管分出2、3和4段任何分支之前的主干长度,但当左肝管狭窄或肝中动脉横跨过左肝管横部的前方,左肝管横部能够显露的长度往往缩短(图4)。在左、右肝管汇合部后壁存在的条件下,切开左肝管横部是扩大胆肠吻合口的简便易行方式,因此可显露的左肝管横部长度决定了待吻合的肝门胆管的口径(表1)。
建议:当胆管狭窄累及左、右肝管汇合部或左肝管时,术前应利用三维可视化技术测量左肝管横部的长度,以预估能够显露的左肝管横部的长度。
2.2.4 三维可视化技术评估有无肝胆管结石及其分布 医源性胆管损伤后狭窄若未得到有效修复,胆汁淤积会促使肝内外胆管结石发生的风险增加。三维可视化技术在直观显示肝内外胆管走向的基础上,能明确肝内外胆管结石的具体分布,为胆道镜取石和确定肝段切除范围提供依据。不存在肝内胆管结石命名为S0;当存在胆总管或肝总管结石,命名为SC;当左肝管或右肝管存在结石,命名为SL或SR;当肝段胆管存在结石时,命名为SN(N为数字1~8,代表具体段肝管)。若胆总管或肝总管、左肝管或右肝管和肝段胆管同时合并存在结石,可将C、L、R和N叠加表示。
建议:术前应利用三维可视化技术明确医源性胆管损伤后狭窄病人是否存在肝内外胆管结石并确定其分布范围,为胆道镜取石和选择肝段切除范围提供依据(表1)。
2.2.5 三维可视化技术评估肝脏萎缩情况和肝门旋转角度 肝脏右叶的萎缩和肝脏左叶的增生会导致肝门位置向右旋转并被增生的肝方叶或尾状叶遮挡,增加解剖的困难。而由于肝脏左叶体积较小且更靠近脊柱前方,肝脏左叶萎缩后,肝脏右叶增生使肝门更靠近中线且变浅,从而更容易从前方接近肝门。不存在肝脏萎缩命名为A0;肝脏右叶存在萎缩命名为AR;肝脏左叶存在萎缩命名为AL。肝门旋转角度被定义为在经过左、右肝管汇合部的人体横断面上,左、右肝管汇合部中心点与同一脊柱层面的下腔静脉中心点的连线与从下腔静脉中心点发出垂直于脊柱的矢状线之间的夹角,表示为Rx(x为旋转角度,°)(图5,表1)。
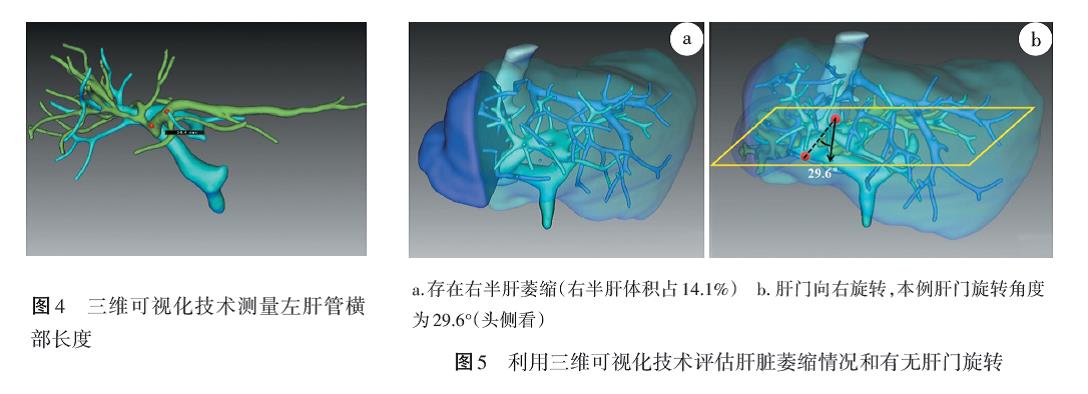
建议:术前应利用三维可视化技术直观评估肝脏萎缩情况和测量肝门旋转角度,决定胆管损伤修复的手术入路和手术方式。
2.2.6 三维可视化技术测量肝门深度 左、右肝管汇合部的相对高低决定显露肝门部胆管的难度。肝门深度测量方法为将经过肝蒂入肝处的顶点并垂直于脊柱的平面定义为肝门平面,经过左、右肝管汇合部并垂直于脊柱平面定义为汇合部平面,两个平面间的垂直距离即为肝门深度,汇合部平面在肝门平面的上方为正值,反之为负值,表示为D+x或D-x(x为肝门深度的数值,mm)(图6)。当肝门深度浅时如D-x的负值越大表示左、右肝管汇合部位于肝实质外,通过肝门板降低技术即可充分显露肝门部胆管;当肝门深度深时如D+x的正值越大表示即左、右肝管汇合部隐藏在肝实质内,仅通过肝门板降低技术无法充分显露肝门部胆管,此时需要切除肝方叶或行肝中裂劈开术来显露肝门(表1)。

建议:术前应利用三维可视化技术测量肝门深度,评估左、右肝管汇合部的位置是否位于肝实质内,以决定是采取肝门板降低技术还是肝方叶切除或行肝中裂劈开技术来充分显露肝门。
3 医源性胆管损伤后狭窄的三维可视化分型和辅助手术规划
依据以上8个方面进行医源性胆管损伤后狭窄的三维可视化分型,表达形式为B_HA_PV_L_S_A_R_D_(表1)。术前对B、HA、PV、L、S、A、R和D这8个维度的精准评估是医源性胆管损伤后狭窄术前评估和手术策略选择的重要依据。B是对医源性胆管损伤后狭窄所在部位的评估,决定胆管修复与重建的手术方式。B1型胆管狭窄环距汇合部较长(>2 cm),去除狭窄环后行胆肠吻合,B2型胆管狭窄环距汇合部<2 cm,去除狭窄环后,有时须肝门胆管整形后行胆肠吻合;B3型可依据左肝管横部长度尽量切开左肝管横部行胆肠吻合;B4型与B5型可考虑行肝叶切除,剩余肝脏的肝门胆管行胆肠吻合,或肝中裂劈开,左、右肝管整形成一个开口行胆肠吻合或分别行胆肠吻合。HA 和PV标签是对医源性胆管损伤合并血管损伤情况的评估,有助于判断手术难度及是否须行血管重建。L是评估可显露的左肝管横部长度,有助于判断可供吻合的肝门胆管的口径。S评估肝内胆管结石的分布,决定如何处理肝内胆管结石。A是对肝脏萎缩存在与否的评估,决定是否需行萎缩肝段或叶切除,对于存在肝内胆管结石合并肝段或叶萎缩,应行肝段或叶切除。R是肝门旋转角度的评估,有助于判断手术入路与手术难度。D是对左、右肝管汇合部相对位置深浅的评估,决定肝门部胆管的显露方式。对于D为负值时,可采用肝门板降低技术,D为正值时,可采用肝中裂劈开技术来显露肝门。
建议:术前应利用三维可视化技术从胆管狭窄所在部位、是否合并肝动脉及门静脉损伤及其部位、可显露的左肝管横部长度、肝内胆管结石的分布、肝脏萎缩存在与否、肝门旋转角度和肝门深度8个方面建立医源性胆管损伤后狭窄三维可视化分型以选择正确的手术方式与手术路径。
4 三维可视化技术指导术前胆道引流
医源性胆管损伤后狭窄常伴有肝门部胆道梗阻,若需行术前胆道引流,三维可视化技术可直观显示肝门部胆管狭窄的位置及肝内胆管的走行等,为胆道引流部位的选择提供直观依据。
建议:医源性胆管损伤后狭窄病人如须行术前胆道引流,可在三维可视化技术指导下进行,应选择适宜的肝内胆管引流部位,必须使保留侧肝叶的胆管得到有效引流。
5 增强CT 与MRCP 检查数据融合成像技术
增强CT对于不扩张的胆管显示不佳时,须将增强CT与MRCP检查数据同时导入三维可视化工作站,将增强CT检查的肝脏轮廓、血管相和MRCP检查的胆管相进行融合、配准,有利于对胆管狭窄情况的准确评估。
建议:对于增强CT胆管显示不清晰的病人,可以利用增强CT与MRCP检查数据融合成像技术来显示胆管走行和胆管狭窄情况。
6 三维可视化技术的局限
三维可视化评估对硬件设备、软件条件和重建人员资质等具有较高要求,且每例三维可视化评估耗时较长及成本较大。三维可视化技术是对增强CT图像数据和MRI图像数据进行再处理和评估,处理过程中会丧失一定信息,有可能会导致评估结果与实际情况的偏差。对于不扩张胆管的显示需要CT图像与MRI图像的融合配准,由于该技术对于增强CT和MRCP检查的数据的一致性要求较高,配准与融合尚存在一定误差,目前该技术的应用尚不普及。
建议:基于术前三维可视化评估具有一定的局限性,应正确对待三维可视化评估的结果,要重视与原始CT 和MRI 图像数据的比对和术中探查。
总之,医源性胆管损伤后狭窄的诊治是胆道外科的难题。利用三维可视化技术,从胆管损伤后狭窄部位和分型、是否合并肝动脉和门静脉损伤及其部位、左肝管横部长度、肝脏萎缩情况、肝门旋转角度、肝门深度和肝内胆管结石分布等8个维度进行详细全面的术前影像学评估是制定合理的手术方案,防止术中次生性损伤,提高修复质量的关键。要重视三维可视化评估结果与术中实际探查情况的比对,修正三维可视化评估的误差。
《医源性胆管损伤后狭窄三维可视化诊治专家共识(2019版)》编写委员会
主任委员:姜洪池,全志伟
委员(按姓氏汉语拼音排序):蔡秀军,陈炜,程石,段伟东,方驰华,耿智敏,龚伟,郭伟,黄强,黄志勇,姜洪池,姜小清,李江涛,梁力建,李相成,梁霄,刘厚宝,刘连新,刘颖斌,卢绮萍,仇毓东,全志伟,邵成浩,施宝民,孙备,汤朝晖,田利国,王坚,王剑明,杨扬,杨尹默,殷晓煜,张永杰,郑亚民,曾永毅
执笔者:王坚,闫加艳
参考文献:略
文章来源:中国实用外科杂志2019 年8 月第39 卷第8 期
www.ahyllaw.com、安徽医疗纠纷律师、合肥医疗纠纷律师、安徽医疗事故律师、合肥医疗事故律师、安徽医疗律师、合肥医疗律师、医疗事故律师、医疗纠纷律师、陈俊福律师


