中华医学会中华医学会杂志社 中华医学会消化病学分会 中华医学会全科医学分会 中华医学会《中华全科医师杂志》编辑委员会消化系统疾病基层诊疗指南编写专家组
【关键词】指南; 药物性肝损伤
一、概述
(一)定义
药物性肝损伤(drug‑induced liver injury,DILI),是指由各类处方或非处方的化学药物、生物制剂以及传统中药、天然药、保健品、膳食补充剂(TCM‑NM‑HP‑DS)及其代谢产物乃至辅料等所诱发的肝损伤,亦称药物性肝病。在药物使用过程中,因药物本身和/或其代谢产物导致,或由于特殊体质对药物的超敏感性或耐受性降低导致DILI发生,是最常见和最严重的药物不良反应(ADR)之一,临床上可表现为急性或慢性肝病。
引起DILI 的常见药物包括:非甾体抗炎药(NSAIDs)、抗感染药物(含抗结核药物)、抗肿瘤药物、中枢神经系统用药、心血管系统用药、代谢性疾病用药、激素类药物、某些生物制剂和TCM‑NM‑HP‑DS等。对乙酰氨基酚(APAP)是引起急性肝衰竭最主要的原因。我国报道较多的TCM‑NM‑HP‑DS有:何首乌、含吡咯双烷生物碱的植物土三七,治疗骨质疏松、关节炎、白癜风、银屑病、湿疹、痤疮等疾病的某些复方制剂。导致妊娠期DILI常见的药物有:抗高血压药物(如甲基多巴和肼苯达嗪)、抗甲状腺功能亢进症药物(如丙基硫氧嘧啶)、抗菌药物(尤其是四环素)和抗逆转录病毒药物等。常见药物见表1。

(二)流行病学
DILI 占非病毒性肝病的20%~50%,暴发性肝衰竭的13%~30%,发达国家患病率为1/10万~20/10万。目前报告的DILI病例主要来源于住院或门诊患者。我国近期一项多中心大型回顾性研究报告,普通人群DILI 的年发病率为23.80/10万,高于西方国家。我国急性DILI诊断病例逐年上升,急性DILI患者约占急性肝损伤住院患者的20%,传统中草药和膳食补充剂以及抗结核药是我国DILI的主要原因。DILI已成为一个不容忽视的严重公共卫生问题。
(三)分类
1. DILI 按病程可分为急性和慢性。急性DILI指DILI发生6个月内,肝功能恢复正常,无明显影像学和组织学肝功能损伤证据。慢性DILI指DILI发生6个月后,血清丙氨酸转氨酶(ALT)、天冬氨酸转氨酶(AST)、碱性磷酸酶(ALP)及总胆红素(TBil)仍持续异常,或存在门静脉高压或慢性肝损伤的影像学和组织学证据。DILI绝大多数为急性。
2. DILI按受损靶细胞可分为肝细胞损伤型、胆汁淤积型、混合型和肝血管损伤型。其中前3种类型可根据R值划分,R值=血清[ALT实测值/ALT的正常值上限(ULN)](/ ALP 实测值/ALP 的ULN)。
(1)肝细胞损伤型:占DILI的90%。血清生化特征为ALT≥3倍ULN且R值≥5,临床表现类似急性病毒性肝炎,常于停药1~2个月恢复正常,少数并发肝衰竭者死亡率高达90%,组织学以肝细胞坏死以及汇管区淋巴细胞和嗜酸性粒细胞浸润为特征。APAP和异烟肼为代表性药物。
(2)胆汁淤积型:血清生化学特征为ALP≥2倍ULN且R值≤2,临床表现为黄疸和瘙痒,组织学以毛细胆管型胆汁淤积为特征。雌激素和雄激素为代表性药物。
(3)混合型:血清生化特征为ALT≥3倍ULN,ALP≥2倍ULN 且2<R值<5,常有黄疸,组织学改变以毛细胆管胆汁淤积伴肝细胞坏死和汇管区炎症细胞浸润为特征。诱导此型肝损伤的药物较多,别嘌呤醇、阿莫西林‑克拉维酸、硫唑嘌呤为代表性药物。
(4)肝血管损伤型:此型相对少见,且发病机制尚不清楚。临床类型包括肝窦阻塞综合征/肝小静脉闭塞病(SOS/VOD)、紫癜性肝病(PH)、巴德‑吉亚里综合征(BCS)、特发性门静脉高压症(IPH)等。导致血管性肝损伤的药物包括含有吡咯里西啶生物碱的草药、某些化疗药物、激素、避孕药、免疫抑制剂和抗逆转录病毒药物等。
3. DILI按发病机制还可分为固有型和特异质型。固有型DILI具有可预测性,与药物剂量密切相关,潜伏期短,个体差异不显著,临床已较少见,因收益明显大于风险的药物才能批准上市;特异质型DILI具有不可预测性,潜伏期几天至几周不等,个体差异显著,通常与药物剂量无相关性,临床表现多样化,动物实验难以复制,临床较常见。
二、病因和发病机制
(一)病因
导致DILI的药物可分为可预测性和不可预测性两类:可预测性药物是指一旦使用该药物绝大多数人出现肝损伤,呈剂量依赖性,并与用药时间相关,代表性药物有APAP、胺碘酮、环磷酰胺、环孢素、甲氨蝶呤等;不可预测性药物是指肝损伤程度与该药物剂量和疗程无关,常发生在一些过敏或代谢特异体质的患者,由机体免疫介导,临床上出现类似急、慢性肝炎或自身免疫性肝病的临床表现。大多数药物是不可预测的。
(二)危险因素
DILI危险因素包括高龄、女性、妊娠、饮酒、联合使用药物、合并慢性肝病、合并艾滋病等。
高龄因素对DILI发病率的影响可能源于老年人服用更多药物,增加了特定药物的易感性;且高龄因素会对DILI表型产生影响。女性是某些特定药物相关DILI的危险因素,如米诺环素和呋喃妥因,且女性更易发生急性肝损伤。虽然国际医学科学组织理事会(the Council for International Organizations of Medical Sciences ,CIOMS)的Roussel Ucloof 因果关系评估法(the Roussel Uclaf Causality Assessment Method,RUCAM)评估量表将妊娠作为危险因素,但目前支持孕妇更易发生DILI的证据有限;更重要的是要区分妊娠期DILI和妊娠期肝内胆汁淤积症。
慢性乙型肝炎和丙型肝炎可被认为是抗HIV和抗结核治疗相关DILI的危险因素。药物相关风险因素包括药物剂量、肝脏药物代谢、亲脂性、药物相互作用、特殊化学成分、线粒体危害、肝胆转运抑制等。
(三)发病机制
DILI发病机制复杂,是多种机制先后或共同作用的结果,包括药物的直接肝毒性和特异质性肝毒性作用。药物的直接肝毒性指摄入人体内的药物和/或其代谢产物对肝脏产生的直接损伤,常呈剂量依赖性和可预测性,药物的直接肝毒性可进一步引起其他免疫和炎症反应的肝损伤机制。特异质性肝毒性指因个体药物代谢异常、药物介导免疫损伤或个体遗传差异等因素,导致个体DILI的易感性增加。
1.药物代谢异常机制:药物在肝脏需经肝药酶特别是细胞色素P450(CYP450)酶系的代谢,CYP450酶系对药物的代谢有双重性,当解毒被抑制或增强药物毒性被诱导时都可引起肝脏损伤。药物经CYP450酶系代谢后,与还原型谷胱甘肽、葡萄糖醛酸等蛋白或氨基酸结合,进一步促进其排泄,当还原型谷胱甘肽、葡萄糖醛酸等不足时会产生肝毒性。
2.遗传因素在药物性肝损伤中的作用:基因的差异可使个体间肝药酶的活性表现出明显的差异,最终表现为药物代谢的多态性。CYP酶系是由众多P450酶组成的代谢酶系统,该系统中的不同酶由不同的基因编码。若某一种P450酶基因发生突变,则可使其表达的酶蛋白活性异常,对药物的代谢能力下降,如异烟肼慢代谢型者出现肝损伤的几率就明显高于快代谢型者。当编码谷胱甘肽合成酶的基因变异时,谷胱甘肽合成减少,进而可使药物或其代谢产物在体内蓄积。此外,人类白细胞抗原(HLA)基因多态性可能导致人体更易对药物引起适应性免疫反应。
3.药物介导免疫损伤机制:在少数特异性个体中,药物及其代谢物可能作为半抗原与肝内的特异性蛋白结合形成抗原,或在CYP450的作用下生成CYP450‑药物加合物,使CYP450酶的活性丧失,或激活针对CYP450的免疫反应,通过细胞毒作用损伤肝细胞和胆管上皮细胞。此外,CYP450‑药物加合物还可被抗原提呈细胞上主要组织相容性复合体‑Ⅱ(MHC‑Ⅱ)类分子所识别并与T细胞受体(TCR)、CD4分子相互作用激活T细胞。被激发的Th1反应通过释放干扰素γ(IFN‑γ)等细胞因子激活库普弗细胞,产生炎症因子TNFα和IL‑1并促进CD8+细胞毒性T淋巴细胞(CTL)前体细胞向CTL转化,通过直接杀伤及启动凋亡机制损伤肝细胞和胆管上皮细胞。被激发的Th2反应通过释放IL‑4、IL‑5诱导B细胞活化,产生抗体并促进嗜酸细胞向汇管区聚集。嗜酸细胞释放过氧化物酶、嗜酸细胞源性神经毒素、嗜酸细胞阳离子蛋白等损伤胆管上皮细胞。CYP450‑药物加合物介导的免疫反应还可激活NK及NKT细胞,通过介导抗体依赖细胞毒(ADCC)以及直接接触杀伤方式损伤肝细胞和胆管上皮细胞。
三、临床表现、诊断、鉴别诊断与转诊
(一)临床表现
急性DILI潜伏期差异很大,1 d到数月皆可,一般1~4周。多数患者无明显症状,仅有血清ALT、AST、ALP及γ‑谷氨酰转肽酶(GGT)等肝脏生化指标不同程度的升高;部分患者有乏力、食欲减退、厌油、肝区胀痛及上腹不适等消化道症状;淤胆明显者可有全身皮肤黄染、大便颜色变浅和瘙痒等;少数患者可有发热、皮疹、嗜酸性粒细胞增多、关节酸痛等过敏表现,还可能伴有其他肝外器官损伤的表现;病情严重者可出现急性肝衰竭(ALF)或亚急性肝衰竭(SALF)。
慢性DILI表现为慢性肝炎、肝纤维化、代偿性和失代偿性肝硬化、自身免疫性肝病(AIH)样DILI、慢性肝内胆汁淤积和胆管消失综合征(VBDS)等;少数患者还可出现SOS/VOD及肝脏肿瘤等,SOS可呈急性,并有腹水、黄疸、肝脏肿大等表现。
(二)诊断
1. DILI诊断是排除性诊断,全面、细致地追溯可疑用药史和除外其他肝损伤的病因对诊断至关重要。RUCAM量表可用于评估药物诱发的肝损伤的因果关系,指导对疑似DILI患者进行系统和客观评估。据RUCAM量表评分结果将药物与肝损伤的因果相关性分为5级:>8分为极可能,6~8分为很可能,3~5分为可能,1~2分为不太可能,≤0分可排除。见表2。

2. DILI诊断的基本条件:
(1)有药物暴露史。
(2)排除其他原因或疾病所致的肝功能损伤。
(3)可能有危险因素和药物说明书含有肝毒性信息。
(4)肝脏损伤在相应的潜伏期,通常1~4周。
(5)停药后,肝功能指标有所改善。
(6)偶尔再次给药,迅速激发肝损伤。
其中(1)(2)是诊断DILI的必要条件,(3)~(6)是非必要条件。
3. DILI严重程度分级:目前国际上通常将急性DILI的严重程度分为1~5级,中华医学会参与制定的《药物性肝损伤诊治指南》中将DILI分为0~5级。0级(无肝损伤):患者对暴露药物可耐受,无肝毒性反应。
1级(轻度肝损伤):血清ALT和/或ALP水平呈可恢复性升高,TBil<2.5 倍ULN(2.5 mg/dl 或42.75 μmol/L),且国际标准化比值(INR)<1.5。多数患者可适应。可有或无乏力、虚弱、恶心、厌食、右上腹痛、黄疸、瘙痒、皮疹或体重减轻等症状。
2级(中度肝损伤):血清ALT和/或ALP水平升高,TBil≥2.5倍ULN,或虽无TBil 升高但INR≥1.5。上述症状可有加重。
3级(重度肝损伤):血清ALT和/或ALP水平升高,TBil≥5倍ULN(5.0 mg/dl 或85.5 μmol/L),伴或不伴INR≥1.5。患者症状进一步加重,需要住院治疗,或住院时间延长。
4 级(ALF):血清ALT 和/或ALP 水平升高,TBil≥10倍ULN(10.0 mg/dl或171.0 μmol/L)或每日上升≥1.0 mg/dl(17.1 μmol/L),INR≥2.0或凝血酶原活动度(PTA)<40%,可同时出现腹水或肝性脑病,或与DILI 相关的其他器官功能衰竭。
5级(致命):因DILI死亡,或需接受肝移植才能存活。
4. DILI的规范诊断格式:完整的DILI诊断应包括诊断命名、临床类型、病程、RUCAM评分结果、严重程度分级。举例如:药物性肝损伤,肝细胞损伤型,急性,RUCAM 9分(极可能),严重程度3级。
(三)鉴别诊断
1.鉴别诊断要点:DILI临床表型复杂,排除其他肝病对建立DILI诊断有重要意义。DILI需与各型病毒性肝炎(特别是散发性戊型肝炎)、非酒精性脂肪性肝病(NAFLD)、酒精性肝病、AIH、原发性硬化性胆管炎(PSC)、肝豆状核变性、α1抗胰蛋白酶缺乏症、血色病等各类肝胆疾病相鉴别。
2.特殊DILI的鉴别诊断:对于应用化学治疗药物或免疫抑制药物且合并乙型肝炎病毒(HBV)或丙型肝炎病毒(HCV)标志物阳性的患者,若出现肝功能异常或肝损伤加重,应注意鉴别是HBV 或HCV再激活,还是化学治疗或免疫抑制药物所致的肝损伤。
对正在接受一线抗病毒治疗的艾滋病患者,若合并HBV或HCV标志物阳性且出现肝损伤,应注意抗病毒治疗药物所致肝损伤与肝炎病毒复制再激活所致肝损伤之间的鉴别。
3.与AIH等的鉴别:少数DILI出现自身抗体阳性,临床表现与经典AIH相似。下列3种情况需特别注意:①在AIH基础上出现DILI;②药物诱导的AIH(DIAIH);③自身免疫性肝炎样的DILI(AL‑DILI)。
AL‑DILI 指肝损伤同时伴有血清免疫球蛋白显著升高,抗核抗体(ANA)、抗平滑肌抗体(SMA)、抗肝肾微粒体抗体‑1(LKM‑1)阳性,偶见抗线粒体抗体(AMA)阳性。临床最多见,呈慢性病程,表现为AIH样症状,急性发作也可致肝功能衰竭,对糖皮质激素应答良好且停药后不易复发,支持AL‑DILI 的诊断,肝组织学检查是鉴别AL‑DILI和经典AIH的主要手段,典型AIH的组织病理学特征包括界面性肝炎、浆细胞浸润、肝细胞玫瑰花样改变和淋巴细胞淤积,而AL‑DILI可见汇管区中性粒细胞和嗜酸性粒细胞浸润,以及肝细胞胆汁淤积。对初次发病、用药史明确、自身免疫特征明显而不能确诊者,在停用可疑药物后,可考虑糖皮质激素治疗,病情缓解后逐渐减量直至停药;随访过程中如无复发迹象则支持DILI诊断,若未再次用药而病情复发则多可诊断为AIH。
DILI的诊断流程见图1。
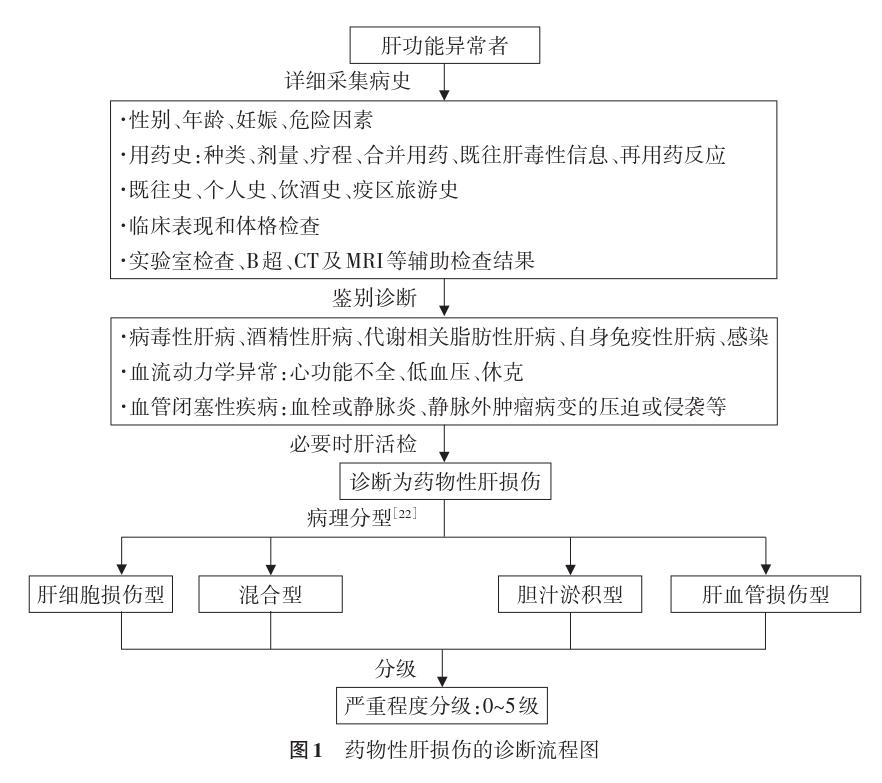
(四)转诊建议
1.紧急转诊:DILI严重程度为4、5级者需要紧急转诊,特别是需要人工肝、肝移植的患者应及时转到上级医院救治。
2.普通转诊:DILI严重程度为3级以及DILI严重程度为1、2级经治疗效果不佳的患者,应尽早转诊,特别是肝损伤进一步加重患者。
四、治疗
DILI的基本治疗原则:①及时停用可疑肝损伤药物,尽量避免再次使用可疑或同类药物;②应充分权衡停药引起原发病进展和继续用药导致肝损伤加重的风险;③根据DILI的临床类型选用适当的药物治疗;④ALF/SALF等重症患者必要时可考虑紧急肝移植。
目前无证据显示2种或以上抗炎保肝药物对DILI有更好的疗效,因此不推荐2种或以上抗炎保肝药物联用。在抗结核治疗等DILI发生风险相对高的治疗中,目前无确切证据表明预防性应用抗炎保肝药物可减少DILI的发生,但应在用药期间,特别是用药的前3个月加强生化检测,及时发现肝损伤并给予合理的治疗。
(一)停药
多数患者在停用肝损伤药物后可完全恢复,但也有部分患者会发展为慢性DILI,极少数患者可能进展为ALF/SALF。
无症状的血清ALT 和AST 升高且ALT/AST<3 倍ULN,并不能作为停药指征。但出现下列情况之一应考虑停用肝损伤药物:
1. 血清ALT或AST>8倍ULN。
2. ALT或AST>5倍ULN,持续2周。
3. ALT 或AST>3 倍ULN,且TBil>2 倍ULN 或INR>1.5。
4. ALT或AST>3倍ULN,伴逐渐加重的疲劳、恶心、呕吐、右上腹疼痛或压痛、发热、皮疹和/或嗜酸粒细胞增多(>5%)。
上述原则适用于药物临床试验受试者,在临床实践中供参考。对固有型DILI,在原发疾病必须治疗而无其他替代治疗手段时可酌情减少剂量。
(二)药物治疗
1.轻‑中度肝细胞损伤型和混合型DILI,炎症较轻者可试用水飞蓟素,140 mg/次、3 次/d;炎症较重者可试用甘草酸制剂,通过抑制磷脂酶A2的活性发挥抗肝脏炎症的作用,如甘草酸二铵,150 mg/次、3次/d,或甘草酸单铵半胱氨酸复合制剂,100~250 ml/d静脉应用,同时起到中和活性氧化物的作用。
其他常用药物还有精氨酸谷氨酸注射液,20 g/d静脉应用;双环醇,25 mg/次、3次/d。
2.胆汁淤积型DILI可选用熊去氧胆酸,但其减轻肝损伤严重程度的有效性尚未得到证实。有报道腺苷蛋氨酸(SAMe)治疗胆汁淤积型DILI有效。早期应用低分子肝素抗凝治疗对SOS有效。
3.妊娠期DILI的治疗,除停用肝损伤药物外,还应关注妊娠结局的改善,预防早产,加强胎儿监护,把握终止妊娠时机。
4. 目前国内推荐在综合治疗的基础上加用N‑乙酰半胱氨酸(NAC)治疗早期ALF,但NAC 对中、重度DILI的疗效有待进一步研究。NAC可清除多种自由基,临床越早应用效果越好。NAC是2004年被美国食品药品管理局(FDA)批准用来治疗APAP引起的固有型DILI的唯一解毒药物。不建议NAC用于儿童非APAP所致药物性ALF的治疗,尤其是0~2 岁的患儿。成人一般用法:50~150 mg·kg-1·d-1,总疗程不少于3 d。治疗过程中应严格控制给药速度,以防不良反应。
5.国家食品药品监督管理总局(CFDA)批准增加急性DILI为异甘草酸镁的治疗适应证,成人一般剂量0.1~0.2 g/d,可用于治疗ALT明显升高的急性肝细胞损伤型或混合型DILI。
6.糖皮质激素对DILI的疗效尚缺乏随机对照研究,应严格掌握治疗适应证,宜用于超敏或自身免疫征象明显、且停用肝损伤药物后生化指标改善不明显甚或继续恶化的患者,并应充分权衡治疗收益和可能的不良反应,避免诱发或加重感染、消化道溃疡或出血、高血压、高血糖、骨质疏松等不良反应。
(三)肝移植
对于出现肝性脑病、严重凝血障碍的ALF/SALF及失代偿肝硬化的可以考虑肝移植。
五、风险管理与健康教育
DILI预后大多良好,少数ALF/SALF患者病死率高。
(一)DILI的风险管理
1. 对药物肝毒性在说明书中给予黑框警示、警告和预防措施。
2. 药物上市后严密监测ADR,引入药物警戒理念。我国已有ADR监测中心,ADR个案报告可通过基层单位自发上报。
3. 应遵循临床指南合理用药,严格遵循用药指征,避免使用不规范、不适宜和超常处方,避免重复用药及超说明书用药,避免滥用药物。
4. 用药期间定期进行肝脏生化检测。
5. 加强用药知情同意管理,促使患者对DILI保持警觉。
6. 加强安全用药的公众健康教育,特别是要消除“TCM‑NM‑HP‑DS无肝毒性”的错误认识。
(二)DILI的健康教育
1. 提高医务人员及公众对DILI的认识,规范个人行为,避免滥用TCM‑NM‑HP‑DS及自然植物,对固有型DILI用药前应充分权衡利弊。
2. 对高危用药患者,应及时监测肝功能,早发现、早诊断、早治疗DILI;对已发生DILI的患者,应及时停药,并进行有计划、全面的治疗,防止病情加重和并发症的发生。
3. 积极治疗ALF/SALF,减轻器官功能的损伤,降低降低死亡率。
DILI是一种可以预防、可以控制的疾病,养成良好的生活习惯,不滥用药物和自然植物,定期体检;对高危用药患者更应密切监控,积极控制危险因素,减少DILI发生,降低死亡率。如能开发出可靠的预测DILI的易感性和损伤加重的新标志物并经验证和转化应用,将会对DILI的风险管理有很大帮助。
《基层医疗卫生机构常见疾病诊疗指南》项目组织委员会:
主任委员:饶克勤(中华医学会)
副主任委员:于晓松(中国医科大学附属第一医院);祝墡珠(复旦大学附属中山医院)
委员(按姓氏拼音排序):迟春花(北京大学第一医院);杜雪平(首都医科大学附属复兴医院月坛社区卫生服务中心);龚涛(北京医院);顾湲(首都医科大学);何仲(北京协和医学院);胡大一(北京大学人民医院);江孙芳(复旦大学附属中山医院);姜永茂(中华医学会);施榕(上海中医药大学);王爽(中国医科大学附属第一医院);魏均民(中华医学会杂志社);吴浩(北京市丰台区方庄社区卫生服务中心);曾学军(北京协和医院);周亚夫(南京医科大学)
秘书长:刘岚(中华医学会杂志社);郝秀原(中华医学会杂志社)
消化系统疾病基层诊疗指南制定学术指导委员会
成员(按姓氏拼音排序):白文元(河北医科大学第二医院);陈东风(重庆市大坪医院);陈旻湖(中山大学附属第一医院);陈其奎(中山大学孙逸仙纪念医院);陈卫昌(苏州大学附属第一医院);房静远(上海交通大学医学院附属仁济医院);郭晓钟(北部战区总医院);李景南(北京协和医院);李鹏(首都医科大学附属北京友谊医院);李延青(山东大学齐鲁医院);刘玉兰(北京大学人民医院);陆伟(天津市第二人民医院);吕宾(浙江中医药大学附属第一医院);吕农华(南昌大学第一附属医院);钱家鸣(北京协和医院);唐承薇(四川大学华西医院);田德安(华中科技大学同济医学院附属同济医院);庹必光(遵义医学院附属医院);王江滨(吉林大学中日联谊医院);王兴鹏(上海交通大学附属第一人民医院);吴开春(空军军医大学西京医院);谢渭芬(第二军医大学长征医院);杨云生(解放军总医院);张军(西安交通大学医学院第二附属医院);周丽雅(北京大学第三医院);邹多武(上海交通大学医学院附属瑞金医院)
消化系统疾病基层诊疗指南编写专家组:
组长:李景南周亚夫
副组长:方力争吴东
秘书长:吴东
消化专家组成员(按姓氏拼音排序):何文华(南昌大学第一附属医院);季国忠(南京医科大学第二附属医院);寇毅(北京市房山区良乡医院);李景南(北京协和医院);梁晓(上海交通大学仁济医院);刘岩(解放军总医院第五医学中心);王红(广州市第一医院);吴东(北京协和医院);夏璐(上海嘉会国际医院);于岩波(山东大学齐鲁医院);祝荫(南昌大学第一附属医院)
全科专家组成员(按姓氏拼音排序):方力争(浙江大学医学院附属邵逸夫医院);冯玫(山西白求恩医院);刘军兴(北京市丰台区方庄社区卫生服务中心);吴浩(北京市丰台区方庄社区卫生服务中心);习森(北京市怀柔区怀柔镇社区卫生服务中心);闫文冰(山东省肥城市边院镇中心卫生院);周亚夫(南京医科大学);朱兰(上海市徐汇区斜土街道社区卫生服务中心)
本指南执笔专家:王红刘梅审校专家:田德安 谢渭芬
利益冲突:所有作者均声明不存在利益冲突
参考文献:略
文章来源:中华全科医师杂志2020 年10月第19 卷第10期
www.ahyllaw.com、医疗纠纷律师、医疗事故律师、安徽医疗纠纷律师、合肥医疗纠纷律师、安徽医疗事故律师、合肥医疗事故律师、安徽医疗律师、合肥医疗律师、陈俊福律师


